- 睡眠時無呼吸症候群(SAS)とは
- 睡眠時無呼吸症候群の合併症
- 睡眠時無呼吸症候群(SAS)の種類
- 睡眠時無呼吸症候群(SAS)の症状
- 睡眠時無呼吸症候群(SAS)の検査
- 睡眠時無呼吸症候群(SAS)の治療
睡眠時無呼吸症候群(SAS)とは
 睡眠時無呼吸症候群(SAS)とは、睡眠中に無呼吸状態になったり、呼吸回数が減少してしまう低呼吸状態を繰り返す病気です。無呼吸や低呼吸を繰り返すと、血中酸素濃度が大幅に低下し、脳を含む全身が酸素欠乏状態になります。また、無呼吸時には胸腔の圧力が低下するため、心臓に負担が生じたり、無呼吸時に脳が覚醒してしまうことで交感神経の働きが活発化して血圧が上昇し、心臓や血管への負担も増加します。さらに、睡眠が何度も阻害されることで慢性的な睡眠不足となり、日中に強い眠気が生じたり、集中力が低下するなどの問題を起こすようになります。実際に、睡眠時無呼吸症候群が原因で重大な事故を起こしてしまった事例も報道されています。
睡眠時無呼吸症候群(SAS)とは、睡眠中に無呼吸状態になったり、呼吸回数が減少してしまう低呼吸状態を繰り返す病気です。無呼吸や低呼吸を繰り返すと、血中酸素濃度が大幅に低下し、脳を含む全身が酸素欠乏状態になります。また、無呼吸時には胸腔の圧力が低下するため、心臓に負担が生じたり、無呼吸時に脳が覚醒してしまうことで交感神経の働きが活発化して血圧が上昇し、心臓や血管への負担も増加します。さらに、睡眠が何度も阻害されることで慢性的な睡眠不足となり、日中に強い眠気が生じたり、集中力が低下するなどの問題を起こすようになります。実際に、睡眠時無呼吸症候群が原因で重大な事故を起こしてしまった事例も報道されています。
現在、日本では潜在的な睡眠時無呼吸症候群の方が200万人いるという予測もあります。また、この病気は高血圧や糖尿病といった生活習慣病を合併することも多く、その結果深刻な心疾患や脳血管疾患を引き起こす可能性も高まるため、その後の人生に大きな悪影響を及ぼしかねません。
睡眠時無呼吸症候群の合併症
心臓病
 冠動脈が狭くなった患者さんを追跡調査した結果、睡眠時無呼吸症候群を発症している場合は、その後の心血管狭窄や閉塞などの発生率が上昇したことが報告されています。つまり、睡眠時無呼吸症候群を発症すると、術後に冠動脈血流悪化が起こりやすい傾向にあるため、注意が必要です。
冠動脈が狭くなった患者さんを追跡調査した結果、睡眠時無呼吸症候群を発症している場合は、その後の心血管狭窄や閉塞などの発生率が上昇したことが報告されています。つまり、睡眠時無呼吸症候群を発症すると、術後に冠動脈血流悪化が起こりやすい傾向にあるため、注意が必要です。
脳血管障害
脳血管障害を起こした患者さんを3年間にわたって追跡調査した結果、重度の睡眠時無呼吸症候群が発症している場合は、脳卒中・脳梗塞発症を併発する可能性が3倍以上になると報告されています。
糖尿病
睡眠時無呼吸症候群の重症度に比例して、その後の糖尿病を併発する割合も増加することが報告されています。
高血圧
日本で行われた大規模調査の結果、高血圧の方は睡眠時無呼吸症候群を発症する可能性が高いこと、また、睡眠時無呼吸症候群は高血圧を発症したり、進行のスピードを早めることが報告されています。
睡眠時無呼吸症候群(SAS)の種類
睡眠時無呼吸症候群は大別して、空気の通り道である気道が閉塞してしまうことで起こる閉塞性睡眠時無呼吸症候群(OSAS)と、脳からの呼吸の指令が一時的に停止することで起こる中枢性睡眠時無呼吸症候群(CSAS)の2種類に分類されます。全体的には、前者の方が発症率が高いです。
睡眠時無呼吸症候群(SAS)の症状
 睡眠時無呼吸症候群は、睡眠時に無呼吸になって苦しそうな大きないびきを発することが特徴ですが、無呼吸状態や低呼吸状態で脳が覚醒しても、自身は目覚めるわけではないため、これらの症状を自覚することはほとんどありません。
睡眠時無呼吸症候群は、睡眠時に無呼吸になって苦しそうな大きないびきを発することが特徴ですが、無呼吸状態や低呼吸状態で脳が覚醒しても、自身は目覚めるわけではないため、これらの症状を自覚することはほとんどありません。
自覚症状としては、日中の急激な眠気、起床時のだるさや疲労感、夜間頻尿、頭痛、集中力の低下、抑うつ、倦怠感、胃腸症状などが挙げられます。また、口呼吸を多用することで、繰り返し喉が炎症するなどのケースもあります。
睡眠時無呼吸症候群(SAS)の検査
睡眠時無呼吸症候群の判断方法として、エプワース眠気尺度という自身の眠気レベルを判断する指標や、ご自宅で行える簡易検査などがあります。
詳細な検査をご希望の場合は、入院して受ける終夜睡眠ポリグラフ検査もあります。
エプワース眠気尺度(ESS:Epworth Sleepiness Scale)
エプワース眠気尺度は、主観的な眠気のレベルを判断できる指標で、自身が睡眠時無呼吸症候群かどうかを判断する上で有効な手段です。下記の表を参照の上、ぜひ一度ご自身で合計点を計算してください。判断基準としては、16点以上が重症、11点以上は異常な眠気であり睡眠時無呼吸症候群の可能性ありとなりますので、11点以上の方は受診をお勧めします。
以下のような様々な生活シーンにおける眠気の有無やその状態をチェックします。生活シーンごとに、下記の4つの項目に該当する0~3点の点数を付けて、その合計点で判断します。
- 眠ってしまうことはない:0点
- 時に眠ってしまう:1点
- しばしば眠ってしまう:2点
- だいたいいつも眠ってしまう:3点
| 状況 | 点数 | |||
|---|---|---|---|---|
| 1.座(すわ)って読書中 | 0 | 1 | 2 | 3 |
| 2.テレビを見ている時 | 0 | 1 | 2 | 3 |
| 3.人が大勢いる場所(会議や劇場など)で座っている時 | 0 | 1 | 2 | 3 |
| 4.他の人の運転する車に、休憩なしで1時間以上乗っている時 | 0 | 1 | 2 | 3 |
| 5.午後に、横になって休憩をとっている時 | 0 | 1 | 2 | 3 |
| 6.座って人と話している時 | 0 | 1 | 2 | 3 |
| 7.飲酒をせずに昼食後、静かに座っている時 | 0 | 1 | 2 | 3 |
| 8.自分で車を運転中に、渋滞や信号で数分間、止まっている時 | 0 | 1 | 2 | 3 |
簡易検査
簡易検査は、診察で睡眠時無呼吸症候群の可能性を指摘された場合に、ご自宅で行うことができる検査です。就寝時に顔と手にセンサーを装着して、睡眠中の呼吸や酸素濃度をチェックします。その後、検査装置のデータを分析して診断します。
AHI(Apnea Hypopnea Index: 無呼吸低呼吸指数)という、睡眠時の1時間あたりの無呼吸と低呼吸の平均回数によって睡眠時無呼吸症候群の状態を判断する指標を用います。
| 正常 | 軽症 | 中等度 | 重症 | 最重症 | |
| AHI | 0~5 | 6~20 | 21~30 | 31~50 | 51以上 |
終夜睡眠ポリグラフ検査(PSG)
終夜睡眠ポリグラフ検査(PSG)とは、入院して行う詳細な検査です。この検査では、呼吸運動や酸素濃度だけでなく、脳波、眼球運動、心電図、体温、炭酸ガス濃度、いびきの状態なども測定できますので、簡易検査より正確なデータを得ることができます。
睡眠時無呼吸症候群(SAS)の治療
CPAP療法
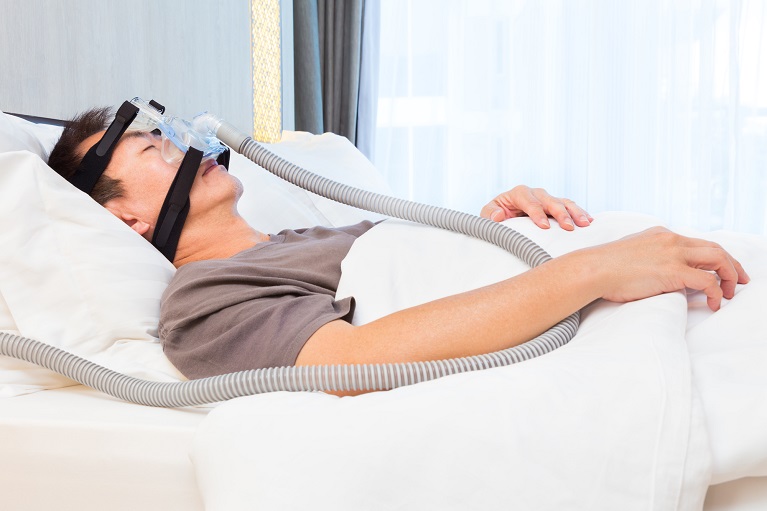 CPAP療法とは、睡眠時の気道の狭窄や閉塞を防止し、気道を確保する治療法です。具体的には、睡眠中に適切な圧力の空気が送り出されるマスクを装着することで陽圧を保ち(空気を持続的に送って空気の通り道が閉塞しないようにする)、その結果、気道が確保されて無呼吸や低呼吸を防ぐことができる持続陽圧呼吸療法です。なお、この装置は、ご自宅で使用することができます。
CPAP療法とは、睡眠時の気道の狭窄や閉塞を防止し、気道を確保する治療法です。具体的には、睡眠中に適切な圧力の空気が送り出されるマスクを装着することで陽圧を保ち(空気を持続的に送って空気の通り道が閉塞しないようにする)、その結果、気道が確保されて無呼吸や低呼吸を防ぐことができる持続陽圧呼吸療法です。なお、この装置は、ご自宅で使用することができます。
この装置を使用すると、無呼吸や低呼吸を防止できますので、日中に起きる強い眠気や集中力低下などの症状を解消することができます。また、心疾患や脳血管疾患、高血圧・糖尿病などの生活習慣病の進行を抑制する効果があることも報告されています。現在、日本や欧米では、閉塞性睡眠時無呼吸の治療法ではCPAP療法が主流となっています。
診察の流れ
睡眠時無呼吸症候群の保険診療による一般的な流れは以下になります。
Step1.問診
まず問診によって、自覚症状などを伺います。
Step2.簡易検査
検査機器をお渡ししますので、ご自宅で簡易検査を行っていただきます。就寝時に顔と手にセンサーを装着し、睡眠中の呼吸や酸素濃度を記録します。
Step3.再受診
検査機器のデータから、1時間あたりに起こる無呼吸と低呼吸の平均回数AHI(ApneaHypopneaIndex:無呼吸低呼吸指数)を分析し判断します。また、必要時はポリソムノグラフィー検査が行える施設をご紹介します。
| AHI数値 | 20以下 | CPAP療法以外の治療法を検討します |
|---|---|---|
| 21~39 | 入院して行う標準睡眠ポリグラフ検査を行い、その結果を基にCPAP療法を行うかどうか判断します | |
| 40以上 | CPAP療法の導入が適していると判断されます |
CPAP以外の治療
生活習慣改善
 肥満は閉塞性睡眠時無呼吸を引き起こす原因の一つとなりますので、予防にはカロリーコントロールや運動など生活習慣の改善が必要です。飲酒は筋肉を弛緩させ、就寝時の無呼吸や低呼吸を誘発しますので、飲酒もできるだけ控えるようにしましょう。また、仰向けの姿勢で寝ると気道を閉塞しやすいため、横向きで寝ることも有効な手段になります。
肥満は閉塞性睡眠時無呼吸を引き起こす原因の一つとなりますので、予防にはカロリーコントロールや運動など生活習慣の改善が必要です。飲酒は筋肉を弛緩させ、就寝時の無呼吸や低呼吸を誘発しますので、飲酒もできるだけ控えるようにしましょう。また、仰向けの姿勢で寝ると気道を閉塞しやすいため、横向きで寝ることも有効な手段になります。
外科的治療
外科的治療を行うことはあまりありませんが、状況によっては口蓋垂軟口蓋咽頭形成術を行うこともあります。
マウスピース装着
特殊なマウスピースを就寝時にあごに装着し、気道を確保します。ただし、マウスピースは歯科を受診してオーダーメイドで作成する必要がありますので、適応するケースは限られます。












